01Ipotermia accidentale nel soccorso preospedaliero
 L’ipotermia accidentale è una patologia comunemente riscontrata in montagna.
L’ipotermia accidentale è una patologia comunemente riscontrata in montagna.
Generalmente si verifica in occasione di incidenti o malori in montagna e in tali occasioni rappresenta la più frequente causa di morte.
L’ ipotermia è data da un abbassamento della temperatura corporea interna <35°C o 95°F con conseguente compromissione delle funzioni vitali. Nei pazienti traumatizzati è un evento piuttosto comune poiché la capacità di termogenesi e i processi di difesa dalla perdita di calore sono spesso compromessi. Il tasso di mortalità di un politrauma con T interna < 32°C è vicino al 100%. Nel politraumatizzato si parla di triade della morte:
IPOTERMIA, ACIDOSI, COAGULOPATIA
L’ ipotermia accidentale, seppur lieve, determina importanti alterazioni a carico della coagulazione, del sistema cardiovascolare, endocrino e metabolico. Ne consegue un aumento della morbilità e mortalità rispetto ai pazienti normotermici.
Quali sono i pazienti a rischio? Le persone maggiormente esposte all’ipotermia sono quelle che hanno una compromissione dei meccanismi di termoregolazione o sono incapaci di assumere comportamenti di adattamento all’ambiente esterno. Vi sono quindi soggetti maggiormente esposti al rischio di abbassamento della temperatura corporea, tra questi: anziani, neonati, forti bevitori.
Possiamo riconoscere due forme di ipotermia:
1) Ipotermia accidentale o primaria: si realizza a seguito di permanenza in ambiente freddo senza adeguata protezione. In genere si tratta di persone coinvolte in incidenti alpinistici (seppellimento da valanga, caduta in crepaccio, caduta in acque fredde..).
2) Ipotermia secondaria. Può rappresentare la complicanza di una patologia che influisce sul controllo della termoregolazione; le cause si traducono in diminuzione della produzione di calore per:
- dismetabolismi (insufficienza endocrinologia);
- cachessia;
- vasodilatazione indotta dall’assunzione di alcool e droghe.
- eventi cerebrovascolari;
- neuropatie;
- infusione di liquidi freddi per via parenterale.
Classificazione standard dell’ipotermia in base alla temperatura interna.
LIEVE= 35-32°C
MODERATA= 32-28°C
GRAVE= 28-24°C
PROFONDA= 24-20°C
Stadiazione dell’ ipotermia secondo i criteri della Swiss Society of Mountain Medicine (HT).
In considerazione della difficoltà di misurare la temperatura in prehospital ma sopratutto in ambiente ostile, l’ipotermia può essere stadiata sulla base delle manifestazioni cliniche con l’utilizzo del sistema di classificazione svizzero. Poiché esiste una grande variabilità tra gli individui in risposta al freddo, stimare la temperatura interna sulla base dei segni clinici è solo un’approssimazione.
STADI:
HT I: paziente sveglio, con brivido ( T stimata 35-32°C)
HT II: pz sonnolento, senza brivido (T centrale inferiore a 32-28°C)
HT III: pz incosciente (T centrale inferiore 28-24°C)
HT IV: ACR (T centrale inferiore a 24-15°C)
La temperatura più bassa da cui un essere umano con ipotermia accidentale può essere rianimato con successo non è nota. La temperatura rettale più bassa riportata in letteratura, a seguito di un ACR ripreso, è di T 13.7°C . Si trattava di una giovane donna di 29 anni esperta di sci alpinismo, vittima di incidente durante un fuoripista, con caduta in un canalone. La paziente è stata sottoposta a circolazione extracorporea (ECMO) effettuata dopo una RCP di 2 h il tutto a 3h1/2 dall’ accaduto. Al follow-up, 5 mesi dopo l’incidente, la sua funzione mentale era eccellente e lei era gradualmente tornata a lavoro. Aveva anche ripreso l’escursionismo e lo sci. L’ ipotermia di fatto rappresenta la principale protezione all’ ischemia, se il pz si raffredda con rapidità raggiungendo temperature < 30°, la riduzione del consumo di O2 e del metabolismo evita il danno ischemico degli organi (la riduzione è di circa 6% per ogni grado di temperatura in meno).
EFFETTI FISIOPATOLOGICI DELL’ IPOTERMIA SULL’ ORGANISMO:
L’organismo umano essendo omeotermo, mantiene costante la sua temperatura interna al variare della temperatura ambientale, ciò avviene grazie all’ equilibrio tra TERMOGENESI (tono muscolare, brivido, incremento del metabolismo basale..) e TERMOLISI (dispersione del calore attraverso 4 meccanismi fondamentali: conduzione, convenzione, evaporizzazione, irraggiamento). L’equilibrio tra termolisi e termogenesi è sotto il controllo del SNC (ipotalamo anteriore). Nei soggetti sani il meccanismo della termogenesi annulla le possibilità dell’ instaurarsi di ipotermia sino a quando le difese non vengono superate. Durante le fasi iniziali di raffreddamento di una vittima, con stato neurologico integro, predominano le risposte della periferia SHEL (cute e apparato muscolare). Il raffreddamento cutaneo innesca il processo di termogenesi con la comparsa di brividi, vasocostrizione, incremento del metabolismo, della ventilazione, della FC e pressione arteriosa. Il brivido vigoroso può aumentare la produzione di calore sino a 6 volte rispetto alla quota prodotta dal metabolismo a riposo. Il brivido può far crescere la temperatura interna da 31° a 41° ma con un grande consumo energetico, un distress cardiovascolare e può causare un grave discomfort al paziente. Questi meccanismi difensivi consentono di incrementare inizialmente la temperatura interna CORE (organi toraci-addominali e cervello) ma quando la temperatura interna scende tra i 30 e 35°C metabolismo, funzione cognitiva, funzione cardiaca, FR e brividi sono tutti significativamente diminuiti o completamente inibiti. A questo punto i meccanismi difensivi falliscono e la temperatura interna cala rapidamente. Il raffreddamento cerebrale di fatto riduce il consumo di ossigeno. Ciò fornisce una protezione temporanea in condizioni anossiche, quali arresto cardiaco indotto da freddo e annegamento in acqua fredda. Lo stress dato dal freddo riduce il volume ematico circolante come conseguenza della combinazione di una aumentata diuresi causata dal freddo, shift plasmatico extravascolare, e inadeguata apporto di liquidi. Come il cuore si raffredda sotto i 30°C, la gittata cardiaca diminuisce notevolmente e di solito si verifica bradicardia (effetto diretto del freddo sulla depolarizzazione delle cellule del nodo del seno e sulla più lenta propagazione dell’ impulso attraverso il sistema di conduzione). In tal caso l’uso di atropina non produce nessun effetto.
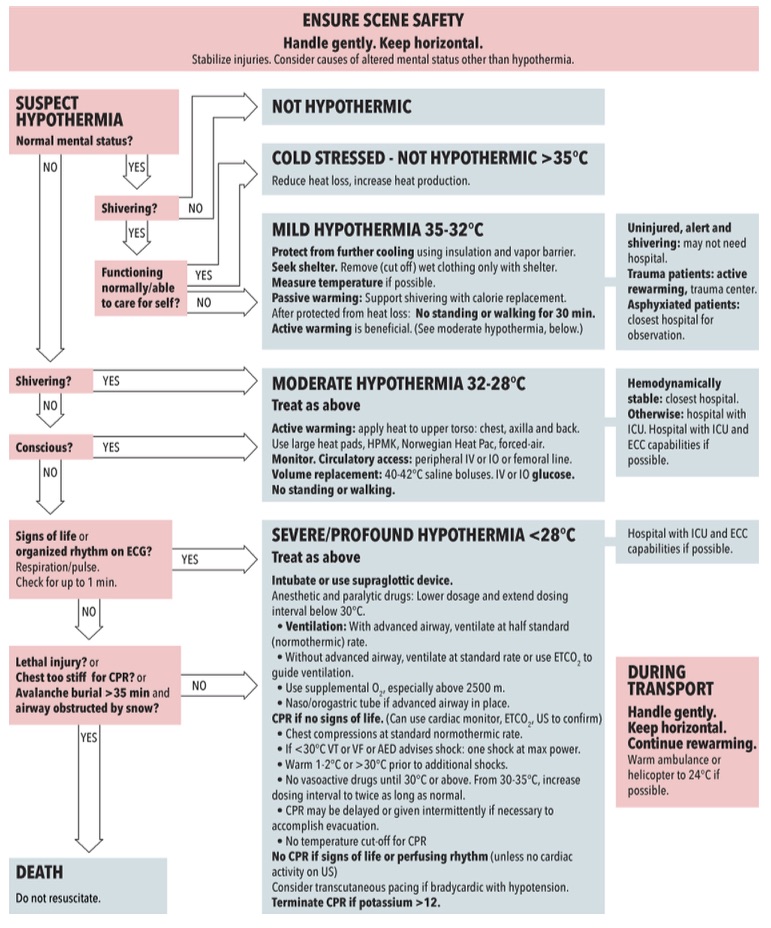
Quando la temperatura interna scende al di sotto di 30°C il miocardio diviene eccitabile. Gli intervalli PR, QRS, QT sono prolungati. Il segmento ST e l’onda T si alterano e può comparire l’onda J (o di Osborne) meglio visibile nelle derivazioni precordiali laterali. L’onda J si presenta come una deflessione positiva che si realizza tra il complesso QRS e il segmento ST. In questa fase possono comparire FA, bradicardia grave.
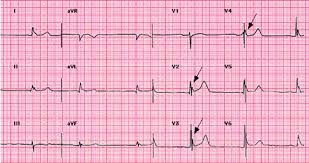
Sotto i 28°C il cuore è suscettibile di FV che può essere attivata dall’ acidosi, ipossia, ipocapnia (causata dalla riduzione della FC con ipoventilazione) e soprattuto dal movimento.
A queste temperature il polso e la PA sono impercettibili e le articolazioni sono rigide. Le pupille si presentano fisse, midriatiche. Inoltre a livelli medio-gravi di ipotermia (27-30°) la riduzione della GC provoca una caduta del flusso ematico renale della velocità di filtrazione glomerulare, che a sua volta induce IRA.
IPOTERMIA E MORTALITA’. La mortalità nell’ipotermia è legata a:
- al grado di temperatura interna (30% circa tra i 35°C ed i 32,2°C, 65/80% al di sotto dei 26,6°C);
- all’età del paziente (le età estreme sono quelle più suscettibili). La capacità di regolare la temperatura diminuisce con l’età.
- alla causa (la prognosi è meno grave negli ipotermici da immersione, nella maggior parte dei quali l’abbassamento molto rapido della temperatura fa si che l’arresto di circolo preceda la morte per asfissia, che costituisce, invece, la prima causa di morte nel 75% delle vittime da valanga
La Wilderness Medical Society (WMS) ha convocato un gruppo di esperti per sviluppare le LG per la valutazione e il trattamento in prehospital di vittime con ipotermia accidentale:
Le priorità per il trattamento preospedaliero del paziente ipotermico comprendono la gestione attenta del paziente, la fornitura di un supporto vitale di base o avanzato, il riscaldamento esterno passivo e attivo e il trasporto ad un ospedale adeguato. La prima mossa nel trattamento del paziente ipotermico è il monitoraggio della temperatura centrale. Per la misurazione della temperatura corporea interna vi sono diversi dispositivi ideati a tale fine come termometri esofagei o timpanici, ma nessuno è completamente affidabile.
Nei pz intubati o con PSG Il più accurato metodo minimamente invasivo per misurare la temperatura interna è la temperatura esofagea, con la sonda inserita nel terzo inferiore dell’esofago. Monitorare la temperatura rettale o vescicale durante Il riscaldamento di un paziente incosciente solo se non è disponibile una sonda esofagea o endotimpanica (1A). Nel campo l’uso di termometri rettali non è consigliabile prima che il paziente sia stato rimosso dall’ambiente freddo perché viene ulteriormente esposto, aumentando quindi la perdita di calore con peggioramento dell’ ipotermia (1C). Utilizzare la misurazione della temperatura orale con un termometro (elettronico o liquido) in grado di leggere sotto 35°C solo per escludere ipotermia (1A).
1) SICUREZZA DELLA SCENA.
La decisione di salvare o rianimare un paziente potenzialmente ipotermico deve essere effettuata solo dopo la valutazione della sicurezza della scena per i soccorritori (1A). Una volta garantita la sicurezza, le priorità in prehospital o meglio in ambiente ostile nel trattamento di un paziente ipotermico, riguardano la prevenzione di ulteriori perdite di calore e la manipolazione delicata mentre si avvia un trasporto rapido. Questo include lo spostamento del paziente dalla fonte di freddo in un ambulanza/elicottero riscaldato o in un riparo caldo se il mezzo di trasporto non è immediatamente disponibile.
2) PREVENIRE ULTERIORI PERDITE DI CALORE/RISCALDAMENTO
I soccorritori devono mobilizzare un pz ipotermico delicatamente, mantenendolo in posizione orizzontale per tutto il tempo (per evitare un’ ipotensione aggravante dato che sono malati spesso ipovolemici per la diuresi da freddo e perché questa posizione attenua gli effetti della pressione idrostatica diminuita durante il salvataggio, specialmente durante il salvataggio dall’acqua o da un crepaccio) e dovrebbero limitare lo sforzo fisico da parte del paziente durante il salvataggio per il pericolo di AFTER-DROP -> MORTE DA SOCCORSO (consiste nella continua caduta della temperatura che può verificarsi durante le manovre di soccorso).
E’ indicato non riscaldare la periferia prima del core. La precauzione da tenere è quella di riscaldare il tronco e non le estremità, per evitare il fenomeno dell’after- drop. La movimentazione brusca durante le manovre di soccorso o il significativo riscaldamento degli arti determina una vasodilatazione periferica con calo della pressione arteriosa. Ne consegue maggior flusso di sangue freddo e acidotico verso il cuore, con effetti miocardiotossici e possibili aritmie maligne (FV). Inoltre l’incremento del pre-load può anche causare un aumento del carico su un cuore che ha già una funzione di pompa inefficace.
E’ anche vero che Il timore di scatenare aritmie, nella fattispecie FV, non deve ritardare nessun intervento critico. Questo timore diventa maggiore nei pz gravemente ipotermici (T< 28°C).
Una volta che il paziente viene messo in sicurezza in un ambiente caldo, gli indumenti bagnati dovrebbero essere tagliati anziché rimossi manualmente.
Un paziente consapevole dovrebbero essere incoraggiato a mantenersi vigile e concentrarsi sulla sopravvivenza; dobbiamo quindi evitare il rilassamento mentale del paziente in modo tale da mantenere lo stimolo catecolaminergico.
Dopo il salvataggio, la prossima priorità per la cura di un paziente in ipotermia nel setting preospedaliero è quella di evitare ulteriori perdite di calore. Testa e tronco del paziente devono essere coperti con metalline, coperte calde (coperte chimiche o elettriche) e sacchi a pelo sui quali posizionare poi una coperta esterna antineve per evitare la perdita di calore da vaporizzazione e convezione. La testa provoca una dispersione termica pari al 40% del totale. Una quota significativa di calore può essere persa dalla testa e del collo a causa dell’apertura necessaria del volto per consentire il breathing, ancora una grande quantità di calore può essere persa a terra per conduzione per cui è necessario fare particolare attenzione e isolare il paziente da terra.
Una BARRIERA ANTIVENTO che protegge contro il raffreddamento convettivo e per evaporazione può essere realizzata con un telo di plastica, coperta riflettente, o un sacchetto da immondizia con un foro ricavato per il viso.
La barriera antivento deve anche proteggere il paziente dal diventare bagnato. Questo strato è di solito posto al di fuori di tutti gli altri livelli e consente di proteggere il paziente dall’ ulteriore raffreddamento durante il trasporto in ambiente caldo e protetto come l’interno di un ambulanza o di un elicottero. La velocità di raffreddamento non è quindi correlata esclusivamente alla temperatura di esposizione poiché il vento e l’umidità possono incrementarla in modo significativo. In condizioni di vento, utilizzare quindi uno strato antivento esterno per proteggere il pz specialmente dal flusso d’aria prodotto dal rotore dell’ elicottero durante il caricamento o lo scarico.
METODI DI RISCALDAMENTO
Una volta che un paziente in ipotermia è stato protetto da un ulteriore perdita di calore, la prossima priorità è rappresentata dal riscaldamento.Poichè l’ afterdrop può portare a instabilità emodinamica e fibrillazione ventricolare, i metodi di riscaldamento dovrebbero ridurre al minimo il rischio di afterdrop anche a costo di un riscaldamento globale più lento. La maggior parte dei pazienti con alterazione della coscienza richiedono riscaldamento attivo.
Sistemi di riscaldamento passivo esterno (prehospital e ambiente ostile)
- ambiente caldo, rimuovere abiti bagnati e freddi
- coperte
- coperte isotermiche (metalline)
Sistemi di riscaldamento attivi esterni
- Tappetino riscaldato, materasso ad acqua (scarsamente efficaci, rischio di afterdrop)
- Tavolette chimiche riscaldanti, teli autoriscaldanti (moderatamente efficaci)
- Convettori ad aria calda (erogano 43W/m2/°C -> efficaci)
Sistemi di riscaldamento attivi interni
- Ossigeno umidificato e riscaldato, 42-46°C (bassa velocità di riscaldamento)
- Infusioni calde soluzione fisiologica 0.9% 42°C (si raffreddano velocemente a T°ambiente)
- Lavaggi intracavitari con soluzioni calde (vescica, stomaco) max 45°C
- Emodialisi o emofiltrazione (facilmente disponibili, permettono trattamento contemporaneo insufficienza renale)
- CEC (circolazione extracorporea). Miglior sistema.
Un “device” poco conosciuto ma molto valido è l’HEATPAC.
In ambiente ostile (Socc. alpino) è più conosciuto come PIOVRA. Si tratta di un sistema convettivo ad aria calda sviluppato dall’istituto norvegese di ricerca per la difesa. La piovra è un generatore autonomo di calore.
Le LG raccomandano di utilizzare con cautela HEATPAC in quanto può generare livelli potenzialmente tossici di CO. Non può essere utilizzato in elicottero.
I militari americani hanno sviluppato l’Hypothermia Prevention Kit Management (HPMK). Questo kit è composto da una Heat-Reflective Shell (HRS) e una Ready Heat blanket con 4 pastiglie chimiche che sostengono 6 ore di calore continuo. Questo kit è disponibile in commercio, è molto efficace nel prevenire la perdita di calore e fornisce anche un riscaldamento esterno.
O2
I pazienti ipotermici hanno bisogno di O2 ad alto flusso perché hanno un ridotto rilascio di ossigeno ai tessuti in quanto la curva dell’ emoglobina si sposta verso sinistra con il decrescere della temperatura interna. Idealmente, il paziente avrebbe maggior vantaggio da O2 riscaldato e umidificato (42-46°C). Anche se l’ossigeno umidificato e riscaldato previene la perdita di calore, il tratto respiratorio permette uno scambio di calore limitato. L’ossigeno riscaldato e umidificato non è efficace come metodo di riscaldamento solitario ma può essere utilizzato come coadiuvante in combinazione con altri metodi. Cautela poiché l’uso di ossigeno riscaldato ha il potenziale di causare ustioni facciali.
ACCESSO VENOSO.
La necessità di un accesso venoso è controversa: un accesso periferico è spesso molto difficile da reperire in ambiente ostile e può comportare ritardi nell’evacuazione del paziente. Bisogna ricordare che le circostanze relative alle operazioni di soccorso e di trasporto di un paziente ipotermico trovato in strada, in città e trasferito in ambulanza al pronto soccorso più vicino, sono molto diverse rispetto ai problemi che si presentano nel recupero e nel trasporto di un paziente travolto da un incidente alpinistico, per es travolto da una valanga in montagna. Nel primo caso i tempi di trasporto sono brevi ed i problemi di terapia preospedaliera sono limitati. Nel secondo caso invece, le distanze sono generalmente maggiori ed il trattamento preospedaliero è più delicato e difficoltoso, poiché associato, oltre che ad un possibile trauma, anche all’assenza di monitor o di altri strumenti di equipaggiamento medico di emergenza. In prehospital nel pz ipotermico l’accesso l’Intraosseo (IO) è veloce e affidabile. Poiché il miocardio è irritabile in ipotermia, cateteri a contatto con il cuore possono causare aritmie. CVC in giugulare o succlavia che si estendono nell’atrio destro sono controindicati, vi è il rischio di provocare FV se il filo utilizzato durante il posizionamento di un catetere venoso centrale con la tecnica Seldinger viene fatto avanzare nel cuore. L’approccio sulla vena femorale permette un accesso venoso centrale senza il pericolo di indurre aritmie, ma può essere difficile in campo.
RIANIMAZIONE DEL PAZIENTE IPOTERMICO
Decisione di rianimare pazienti ipotermici senza segni vitali. Pazienti ipotermici sono sopravvissuti con normale funzione neurologica, anche dopo l’arresto cardiaco. Nel pz ipotermico molti dei soliti indicatori di morte; pupille fisse e dilatate, apparente rigor mortis, e macchie ipostatichenon sono affidabili e non rappresentano controindicazioni per la rianimazione (con raccomandazione 1A per pupille fisse e dilatate e apparente rigor mortis, 2C per le macchie ipostatiche). Se non ci sono controindicazioni per la rianimazione cardiopolmonare (CPR), i soccorritori non dovrebbero rinunciare alla speranza e dovrebbero tentare la rianimazione (1A)
Controindicazioni alla rianimazione dei pazienti ipotermici. L’aforisma che “i pazienti non sono morti fino a quando non sono caldi e morti “ si basa sulla difficoltà di diagnosi di morte in un paziente ipotermico sul campo. Tuttavia, alcuni pazienti sono veramente freddi e morti. Le controindicazioni generali per il tentativo di rianimazione in campo sono rappresentate da evidenti lesioni mortali, come la decapitazione, trauma cranico aperto con perdita di materia cerebrale, resezione del tronco, l’incenerimento, o una parete toracica troppo rigida per cui le compressioni non sono possibili (1A).
Controindicazioni alla rianimazione delle vittime di valanghe
Vittime di valanghe che sono stati sepolte per 35 minuti o più, con una via aerea che è sicuramente ostruita dalla neve o ghiaccio sono morte per asfissia e non possono essere rianimato con successo (1A)
I parametri vitali possono essere molto difficili da individuare.
In un paziente ipotermico in prehospital può essere difficile palpare o rilevare respirazione e polso. Perciò si raccomanda, prima di iniziare RCP, sentire il polso carotideo e valutare il respiro per 60 secondi. Se non c’è impulso rilevabile dopo 1 minuto, iniziare l’RCP. I soccorritori inoltre devono fare ogni sforzo possibile per spostare il paziente in un ambiente caldo, come ad esempio un ambulanza, elisosoccorso o una struttura medica in cui il monitoraggio cardiaco è disponibile per guidare la rianimazione e per avviare riscaldamento.
Monitoraggio elettrocardiografico. E’ il modo migliore per diagnosticare l’arresto cardiaco sul campo. Un ritmo cardiaco organizzato senza polso può essere una PEA o un ritmo perfusivo ma con un polso quasi impercettibile. Iniziare l’RCP in un paziente ipotermico con un ritmo organizzato può causare una FV, convertendo così un ritmo perfusivo in uno non perfusivo. Se il monitoraggio con ETCO2 è possibile la mancanza di forma d’onda indica la mancanza di circolazione o assenza del metabolismo. Se è disponibile l’ecografo, può essere utilizzato per determinare se vi sono contrazioni cardiache corrispondenti a attività elettrica. Ne deriva quindi che l’RCP deve essere iniziata se è presente un ritmo non perfusivo tra cui TV e VF, o asistolia. Se vi è un ritmo cardiaco con complessi QRS organizzati (diverso TV), la RCP non deve essere eseguita (1C) a meno che non si disponga di monitoraggio ETCO2 che conferma la mancanza di perfusione o ecocardiogramma mostrante l’assenza di contrazioni cardiache corrispondenti a attività elettrica (1B). In pazienti ipotermici l’ampiezza dei complessi QRS può essere diminuita .Se è disponibile un monitor cardiaco utilizzare l’amplificazione massima visualizzare al meglio i complessi QRS (1C).
Defibrillatore Automatico Esterno (DAE). I ritmi cardiaci che possono beneficiare di defibrillazione (“ritmi trattabili”) sono VT e VF. La TV è rara durante l’ ipotermia moderata o grave. Le linee guida attuali raccomandano un single shock a potenza massima per un paziente la cui temperatura interna sia < 30°C.
Ripetere la defibrillazione? Attendere che il paziente sia stato nuovamente riscaldato almeno di 1°C o 2°C, o sino a 30°C prima di tentare ulteriori shock (2C). Una volta che la temperatura interna raggiunge i 30°C, seguire le linee guida per i pazienti normotermici (1C).
CPR ritardata , CPR intermittente e CPR prolungata. Il raffreddamento riduce il consumo di ossigeno dei tessuti umani di circa il 6% per ogni grado di temperatura in meno, una maggiore diminuzione 7-8% nel tessuto cerebrale. L’ipotermia protegge preferenzialmente il cervello da ipossia. Ad una temperatura interna di 28°C il consumo di ossigeno del corpo è di circa il 50% del normale mentre, il consumo di ossigeno del cervello può essere ridotto a circa il 35% del normale. A temperature interne molto basse il cervello può tollerare più di 30 minuti di arresto circolatorio. In letteratura ci sono stati molti casi di pieno recupero neurologico, anche dopo lunghi periodi di arresto cardiaco in persone che non hanno avuto asfissia prima di diventare ipotermiche.
Questo case report pubblicato nel 2014 sul J Thorac Cardiovasc Surg, parla del più lungo arresto cardiaco riportato al momento in letteratura in condizioni di ipotermia accidentale. Si trattava di un uomo di 65 anni scomparso durante la notte ritrovato poi al mattino. Il personale sanitario rilevava sul campo una T rettale di 28°-20,8°C e asistolia. Iniziate sul campo le manovre rianimatorie con IOT, RCP+adrenalina 8 mg senza beneficio, il pz è stato poi rapidamente trasportato all’ ospedale di Ginevra. In ospedale, continuava le manovre rianimatorie + riscaldamento e iniziava CPB. L’ ega mostrava un ph di 6.9 all’ ingresso, moderata ipoK 2.8 e iperglicemia Durante il riscaldamento il ritmo virava a FV trattata con DC-shock. Questo paziente è sopravvissuto a 288 minuti (4 ore e 48 minuti) di arresto cardiaco con massaggio cardiaco manuale esterno e un totale di 520 minuti (8 ore e 40 minuti) di supporto circolatorio meccanico (RCP e CPB) prima che potesse sostenere il circolo e essere svezzato dal CPB. Secondo la letteratura, questo è il più lungo arresto cardiaco in ipotermia con un risultato eccellente a lungo termine. Al controllo dopo 5 anni il paziente non mostrava deficit neurologici di rilievo eccetto che una lieve amnesia semantica e presentava un completo recupero della disfunzione ventricolare sinistra con FE 65%.
Un ACC prolungato in pazienti gravemente ipotermici non necessariamente causa lesioni cerebrali come avviene nei pazienti normotermici.
L’insegnamento classico è che l’RCP deve essere avviata immediatamente e continuata senza interruzione fino al ritorno della circolazione spontanea (ROSC). Questo non è il caso in pazienti con grave ipotermia.
In un questo case report pubblicato su Resuscitatione nel 2008 un pz ipotermico, vittima di una valanga è stato rianimato con successo con recupero neurologico completo, anche se la RCP non è stata avviata per 15 minuti dopo un arresto cardiaco. Questo caso clinico pubblicato su Crit. Care Med. nel 2014 descrive una rianimazione di successo con un buon recupero neurologico di una pz di 57 anni senza evidenza di traumi o asfissia gravemente ipotermica, vittima di valanga, in arresto cardiaco che è stata trattata durante l’evacuazione con CPR in una lettiga ferma per periodi di 1 minuto alternati a periodi di trasportato di 1 minuto senza RCP.
Nei pazienti con ipotermia grave o profonda, l’RCP può essere ritardata (“scoop and run”) e può essere somministrata in modo intermittente durante l’evacuazione, se non è tecnicamente possibile o sicuro effettuare RCP in continuo (1C). RCP può essere somministrata per diverse ore, se necessario (1B).
Tecnica di RCP in ipotermia
Un paziente ipotermico avrà una parete toracica rigida che limita l’efficacia delle compressioni toraciche e della ventilazione in maschera. La compliance miocardica e polmonare sono notevolmente ridotte, tuttavia, le richieste metaboliche sono diminuite. In un paziente ipotermico in ACR le compressioni toraciche dovrebbero essere aumentate, mentre la frequenza delle compressioni dovrebbe essere ridotta del 50% rispetto al pz normotermico. Le compressioni toraciche possono essere eseguite manualmente o meccanicamente. Compressioni toraciche manuali possono essere difficili da eseguire efficacemente durante transporto mentre le compressioni toraciche meccaniche possono essere eseguite in modo efficace e per un tempo prolungato durante il trasporto. RCP di alta qualità, eseguita manualmente o meccanicamente, può essere utilizzata come “bridge” prima di stabilire la circolazione extracorporea (CEC).
L’Iperventilazione ha molti effetti potenzialmente negativi in ipotermia, tra cui una diminuzione del flusso sanguigno cerebrale a causa della vasocostrizione per cui è necessario ridurre la frequenza delle ventilazioni a metà del tasso raccomandato per un pz normotermicoper evitare l’ iperventilazione (meglio se si dispone di un ETCO2).
I pazienti ipotermici incoscienti devono avere le vie aeree protette edovrebbero essere intubati. Tra l’ altro la ventilazione senza una via aerea avanzata è limitata dalla riduzione della compliance toracica. I vantaggi di una gestione avanzata delle vie aeree sono superiori al rischio di provocare FV. Se possibile, dopo che le vie aeree sono state assicurate, applicare un sondino nasogastrico per decomprimere lo stomaco.
FARMACI
Il pz ipotermico non è responsivo ai farmaci comunemente impiegati dalle LG ACLS, al pacing e alla defibrillazione. Anche la RSI con paralisi può essere inefficace se l’agente paralizzante non è in grado di superare il trisma prodotto dalla profonda ipotermia. La somministrazione dei farmaci ACLS non trova indicazione nei pz gravemente ipotermici, con temperatura interna < 30°C, in quanto non risultano efficaci per il blocco dei sistemi enzimatici e in particolare, se le somministrazioni sono ripetute, possono accumularsi in circolo a livelli tossici con effetto rebound durante la fase di riscaldamento. Di conseguenza, si raccomanda di sospendere la somministrazione dei farmaci ev nei pz con una T interna < 30°C. Considerare la cricotirotomia percutanea se il trisma indotto dal freddo rende impossibile la laringoscopia.
No cut-off temperature for resuscitation. La temperatura interna più bassa nota da cui un paziente con ipotermia accidentale è stato rianimato con successo è 13,7 °C. La temperatura interna più bassa indotta terapeuticamente è di 9°C. Entrambi i pazienti sono sopravvissuti senza danni neurologici. A differenza dell’ ipotermia accidentale, l’ ipotermia indotta per la chirurgia cardiaca o vascolare è una situazione molto controllata. La temperatura più bassa da cui un essere umano con ipotermia accidentale può essere rianimato con successo non è nota. È stato proposto un cut-off a 10°C. Anche se è improbabile che la rianimazione da ipotermia accidentale con T interna < 10°C avrà successo con metodi attualmente esistenti, non vi è alcuna prova convincente che vi è un limite inferiore per una rianimazione di successo. Se non vi è alcuna controindicazione per la RCP e nessuna indicazione ad interromperla, è necessario continuare i tentativi rianimatori in un paziente, anche se la temperatura interna è < 10°C, misurata da una sonda esofagea posizionata nel terzo inferiore dell’esofago (2C).
FLUIDI
Molti pazienti con ipotermia severa sono ipovolemici e richiedono la somministrazione endovenosa di fluidi. Al paziente ipotermico non devono essere somministrati liquidi freddi (a temperatura ambiente). I liquidi dovrebbero essere riscaldati a 40-42°C in un riscaldatore apposito. Inoltre, i pazienti ipotermici hanno una contrattilità miocardica deficitaria e quindi bisogna prestare attenzione ai primi segni di sovraccarico volemico.Il fluido di scelta per la sostituzione di volume è la sol. salina normale 0,9%. Il Ringer lattato non deve essere utilizzato in un paziente ipotermico perché il fegato freddo non può metabolizzare il lattato. Sarebbe meglio somministrare liquidi in piccoli boli, il più rapidamente possibile, piuttosto che mediante infusione continua, questa modalità eviterà problemi di raffreddamento del fluido o di congelamento delle linee. L’uso di basse dosi di vasopressori è utile in pazienti euvolemici che rimangono ipotesi durante il riscaldamento.
GLUCOSIO
I pazienti con ipotermia sono a rischio sia di ipo- che di iperglicemia. I tipici sintomi dell’ipoglicemia possono essere assenti a causa della depressione del SNC. Il glucosio deve essere somministrato a un paziente ipotermico che è ipoglicemico (1A). L’insulina non è inizialmente indicata per iperglicemia (1B). Se il glucostick non è disponibile, glucosio ev può essere somministrato empiricamente ad un paziente ipotermico con stato mentale alterato (1C).
ECMO: i pazienti emodinamicamente instabili o che hanno una T interna < 28°C, dovrebbero essere trasferiti in un ospedale in cui è presente unaterapia intensiva e possono beneficiare di ECC mediante ECMO(ossigenazione extracorporea a membrana) o bypass cardiopolmonare (CBP). L’ECMO è preferibile a CPB, ma entrambi sono stati utilizzati con successo per riscaldare pazienti gravemente ipotermici.
QUANDO INTERROMPERE LE MANOVRE RIANIMATORIE?
MARKERS BIOCHIMICI. I markers messi a disposizione dalla letteratura come outcome sfavorevoli sono: ph < 7.6, T interna < 13.7°C, prolungata esposizione in ambiente freddo, coagulopatia, IR, ACC, GCS < 7, necessità di ventilazione meccanica, supporto emodinamico con amine. Va comunque sottolineato che nessuno di questi markers preso singolarmente è in grado di prognosticare il fallimento della rianimazione del paziente ipotermico.
L’aumento potassio sierico in un paziente ipotermico di solito indica che l’ipotermia è stata preceduta da ipossia. Come tale, è un marker di lisi cellulare e morte. Una concentrazione di potassio superiore a 12 mmol/l è un marker di morte cellulare estesa ed è associata al 100% di mortalità in due serie di pazienti vittime di valanghe. L’insufficienza renale, la tossicità dei farmaci, la rabdomiolisi e l’insufficienza adrenergica sono tutte cause reversibile di iperpotassiemia, e dovrebbero essere considerate prima di attribuire agli elevati livelli di potassio il significato di morte irreversibile. In letteratura il più alto livello di potassio sierico in un paziente resuscitato da ipotermia era 11,8 mmol / L in un bambino di 31 mesi.Questo livello è discutibile perché la ripetizione del dosaggio di potassio 25 minuti più tardi era 4,8 mmol / L senza menzione di interventi di correzione. La più alta potassiemia riscontrata in un paziente vittima valanga (poi rianimato) è stata di 6,4 mmol / L.
Le LG raccomandano:
se un paziente ipotermico adulto ha un potassio superiori a 12 mmol / L, l’RCP dovrebbe essere conclusa (1B).
| Fonte: http://prehospitalemergency.com/ |
| Le foto presenti sul sito sono state in larga parte reperite su Internet e quindi valutate di pubblico dominio. Se i soggetti o gli autori avessero qualcosa in contrario alla pubblicazione, non avranno che da segnalarlo all’indirizzo e-mail admin@soccorritori.ch, lo Staff provvederà prontamente alla rimozione delle immagini utilizzate. |